|
|
| |
Igiene
Studio delle cause e delle manifestazioni delle malattie. Ha come obiettivo la tutela e la promozione della salute e la sicurezza sanitaria delle popolazioni.
La salute è infulenzata da:
Salute: (OMS) stato di completo benessere fisico, sociale e mentale e non la sola assenza di malattie. Negli utlimi vent’anni a questa definizione si è aggiunto il concetto di assenza di fattori di rischio (prevenzione).
Obiettivi formativi: saper scegliere atti idonei a promuovere la salute e a risolvere la malattia; saper riconoscere l’influenza e gli effetti fisici e sociali che le malattie hanno sulle funzioni dell’individuo.
![]() IGIENE MEDICINA
IGIENE MEDICINA
CLINICA
Cause Interesse Effetti
Salute Oggetti di studio Malattia
Popolazione Campo di attività Individuo
Epidemiologia Metodo di analisi Diagnosi
(inferenza sulle cause del fenomeno)
Multidisciplinare Stile formativo Discipline
(farmacologia, chirurgia)
Prevenzione Finalità d’interevnto Terapia
Salute:
Malattia:
Fenomeni sanitari più rilevanto nei secoli:
18° secolo: Peste, vaiolo, colera, malaria, tubercolosi (malattie infettive)
21° secolo (Paesi industrializzati): Malattie cardiovascolari (44%), tumori maligni (28%), incidenti stradali, AIDS. Paesi più poveri: malattie infettive.
Indice di vecchiaia: rapporto tra la popolazione >65 anni e <14 anni.
Epidemiologia: epi (su) demos (popolazione) logos (studio).
Scopi specifici dell’epidemiologia:
Scopi pratici:
L’epidemiologia è una disciplina diagnostica ma studia le popolazioni sane (frequenza e distribuzione) ed i determinanti della salute / malattia.
Determinanti: fattori la cui alterazione induce cambiamenti in frequenza e distribuzione delle malattie. Ospiti, agenti (necessari ma non sufficienti) e ambiente.
Malattie infettive:
Determinate da cause microbiche. Virus (bassi sulla scala evolutiva, richiedono un ospite per vivere e moltiplicarsi), batteri e miceti (medi, caratterizzati dalla velocità di moltiplicazione ed adattamento), protozoi (i più evoluti, si muovono e hanno riproduzione sessuata e asessuata). I virus sono i più difficili da debellare perché vivono solo nell’ospite ed è lì che vanno debellati.
Caratteristiche dei microorganismi
Contatto tra microorganismo e ospite:
Carica infettante: n° microorganismi necessari a infettare.
Patogenicità:
capacità di causare
Invasività: alcuni microorganismi invadono tutto l’organismo (morbillo), altri (epatite) solo un organo, altri non sono invasivi ma producono tossine (tetano, difterite).
Contagiosità: capacità di un microorganismo di passare da un soggetto ad un altro. Il raffreddore è contagioso, la malaria no (richiede la zanzara per essere trasmessa).
Rapporti ospite / parassita: a volte una malattia è asintomatica o non infetta. Alle infezioni si accompagna una risposta immunitaria dell’ospite che può essere rilevata a distanza di tempo (anticorpi).
Periodo di incubazione: tempo tra la penetrazione del patogeno e l’inizio della sintomatologia.
Difese dell’ospite:
L’individuo può essere immune o recettivo.
Vie di penetrazione: cute, mucose, placenta, vie umorali.
Fattori che influenzano la patogenicità: età, nutrizione, acidità gastrica, immunità.
Trasmissione orizzontale o verticale:
Orizzontale: passaggio individuo – individuo
Verticale: passaggio madre – feto
Via diretta: implica il passaggio diretto individuo – individuo (malato, portatore convelescente, portatore cronico, portatore asintomatico)
Via indiretta: acqua, aria, carni... zanzare
I veicoli sono inanimati, i vettori sono animati. Lo chiede sempre all’esame!!!
Fattori favorenti le infezioni:
Individuali:
Biologici: immunodeficienze, denutrizione.
Comportamentali: scarsa igiene personale, pasti fuori casa, cambio di partner.
Ambientali: basso livello socio economico, affollamento, mancanza di acqua potabile, carenza di sistemi di raccolta e smaltimento delle acque reflue (fogne), ambiente caldo e umido.
Diffusione di una malattia:
Epidemica: quantitò di individui infetti in un luogo e periodo superiore alle attese.
Endemica: costantemente presente con prevalenza bassa (ipoendemica) o alta (iperendemica) in un luogo e periodo.
Sporadica: manifesta irregolarmente e imprevedibilmente con bassa frequenza.
![]()

Lezione 14/10/03
Per l’esame non sono necessari testi, sono sufficienti gli appunti delle lezioni.
L’esame sarà scritto e orale.
Le cause di morte
sono fortemente variate nel corso dei tempi. Oggi, nel “Nord del mondo”, le
malattie cardiovascolari sono al primo posto per causa di mortalità, 44%, in
Italia >50%! Due secoli fa le principali cause di morte erano le malattie
infettive (peste, vaiolo, colera, malaria, tubercolosi). Non è vero che le
malattie cardiocvascolari non esistevano in passato (“sono il frutto della
società industrializzata”) ma esistevano, semplicemente si moriva prima che si
sviluppassero per altre cause (c’era una diversa frequenza e diffusione
rispetto all’attuale). La principale causa di morte sull’intero pianeta sono
tuttora le malattie infettive. Nel nord del mondo non è più così perché sono
state introdotte varie tecniche per controllare la diffusione delle malattie
(sanità pubblica = Igiene, si interessa della salute più che delle malattie)
più che perché se ne sono trovate le cure (Medicina): non si contraggono più le
malattie più che curarle, tecnica molto più efficace della cura. Per migliaia
di anni l’Uomo ha convissuto con le malattie infettive, ha cercato di curarle
(con esiti disastrosi) e di prevenirle (con esiti molti migliori) pur non
conoscendone le cause, semplicemente osservando empiricamente certi fenomeni.
Ci si è così accorti che costruire acquedotti (acqua di buona qualità, quantità
e continuità), e fognature (che impedivano la contaminazione delle acque
pulite con quelle reflue). Si ha notizia di fogne già nell’antico Egitto e a
Roma è rimasta famosa la cloaca maxima. La bonifica delle paludi ha fatto
crollare la morbosità per malaria prima che si capisse che c’entrava
Prima che se ne trovassero le cure, nei Paesi più evoluti si è morti molto meno delle malattie infettive perché non si diffondevano più: crollo della morbosità e quindi niente mortalità. Si è progressivamente riusciti ad interrompere il circuito di contaminazione delle m.i.
Solo nel 1700, con l’invenzione del microscopio, si videro i primi microorganismi, ma i m.o. non sono osservabili solo con la vista: possono esser fatti riprodurre e riconosciuti dalle loro azioni (il lattosio del latte che degenera in acido lattico, la bistecca che puzza...).
Esistono due categorie di microorganismi: patogeni e saprofiti (quelli utili o commensali). Entrambe le categorie, in condizioni ideali, si riproducono ogni 10 min, quindi sono veloicissimi a riprodursi in grandissime quantità.
Nella 2° metà del 1800 si riconosce l’esistenza dei m.o. patogeni ma varie opere di sanità pubblica (acquedotti, fogne, lazzeretti, quarantene, silos,...) già esistevano perché se ne era riconosciuta empiricamente l’utilità.
Le tecniche di conservazione dei cibi (essicazione e salamoia perché toglie l’acqua, necessaria alla vita dei m.o.; affumicazione che ha effetto sterilizzante) già esistevano prima che si capisse che se così non si faceva se li mangiavano i m.o. che si nutrono delle stesse nostre sostanze. Il latte, essendo l’alimento completo per eccellenza, lo è anche per i m.o. e quindi va a male subito! I m.o. mangiano il lattosio presente nel latte ed espellono acido lattico. Il latte in commercio non contiene m.o. patogeni (quello UHT è sterile, quello pastorizzato contiene solo m.o. saprofiti), quindi non fa male se è scaduto e non contaminato ma è solo cattivo.
Sterile = totale assenza di m.o. (se sono morti non sono più m.o. ma materiale proteico).
Dalla 2° metà del 1800 alla 2° del 1900 si pensa che tutto sia osservabile con il microscopio ma non si trovano i m.o. causa di molte malattie. E’ solo con l’avvento del microscopio elettronico che permette di “vedere” oggetti molto più piccoli e con la comprensione del fatto che i virus vivono e si riproducono all’interno delle cellule dell’ospite che si comprende l’esistenza dei virus, a tutt’oggi incurabili, tranne per l’Aids che non si riesce a curare ma a cronicizzare garantendo la sopravvivenza del malato. In caso di bronchite virale si somministrano antibiotici per evitare contaminazioni batteriche sull’organismo già debilitato, non per curare il virus.
L’influenza è un virus (benigno), ha una bassissima mortalità, ma se si esaminano particolari categorie (bambini e anziani con problemi cardiovascolari o dell’apparato respiratorio) ha una mortalità più alta e vale la pena di utilizzare il vaccino. Tra il 1916 e il 1923 tuttavia, una particolare forma di influenza, la Spagnola, ha fatto ben 20 milioni di morti!
Per alcune malattie esiste “memoria immunitaria”, come per il morbillo, per altre non, gonorrea. Il motivo è probabilmente di tipo evolutivo, ci si è evoluti a ricordarsi il morbillo, non la gonorrea.
Passando all’era moderna, pertanto, crolla la frequenza e diffusione delle malattie infettive (più per questioni di Igiene più che di Medicina) e aumenta quella delle cronico degenerative. Aumenta la speranza di vita, ci si ammala con minore frequenza e ci si cura meglio (fattore secondario però). La differenza l’ha fatta l’Igiene!
Fleming scopre la penicillina durante la 2° guerra mondiale, gli antibiotici vengono utilizzati massicciamente solo dagli anni ’50, ma già negli anni ’20 c’è stato un crollo nella mortalità per malattie infettive. Attualmente in Italia si muore per lo 0,05% per malattie infettive e per il 3% per incidenti domestici!
Lezione 21/10/03
Tra il 1940 – 1950 nel mondo occidentale c’è stata un’inversione di tendenza delle cause di mortalità da malattie infettive (MI) a croniche o cronico degenerative (CCD). Non solo, questo fenomeno si è accompagnato da un indicatore positivo che è l’aumento della durata media di vita. Tuttavia non sono state necessarie le terapie per portare a questa inversione di tendenza perché le opere di pubblica sanità ne avevano già fortemente limitato la diffusione.
Normalmente le MI sono acute, le CCD sono prolungate nel tempo, sia per la loro manifestazione (non avevano il tempo di manifestarsi se la durata della vita era troppo breve) sia per il tempo che richiedono per portare alla morte.
|
Igiene |
|
Medicina clinica |
|
|
|
|
|
Cause (dei fenomeni salute / malattia) |
Interesse |
Effetti (degli eventi morbosi) |
|
Salute |
Oggetto di studio |
Malattia |
|
Popolazione |
Campo di attività |
Individuo |
|
Epidemiologia (inferenza sulle cause del fenomeno) |
Metodo di analisi |
Diagnosi (inferenza sulla natura dell’evento) |
|
Multidisciplinare |
Stile formativo |
Iperspecialistico |
|
Sanità pubblica |
Modello d’intervento |
Farmacologia, chirurgia |
|
Prevenzione |
Finalità di’intervento |
Terapia |
Oggi la diagnosi spesso è molto precoce e quindi uno è considerato “malato” prima ancora di avere manifestato dei sintomi. Prima avviene la diagnosi meno gravi saranno i sintomi.
L’incontro parassita-ospite, nella stragrande maggioranza dei casi, abortisce. Quando ciò non avviene ci si ammala.
MI: monocausali CCD: molti “fattori di rischio”
L’influenza è causata solo ed unicamente dal virus dell’influenza.
Il tumore ai polmoni colpisce, su 100 persone 80 fumatori e 20 non, ma non tutti i fumatori lo contraggono così come il tumore è provocato da altre cause nei 20 non fumatori. Nelle malattie CCD, nella migliore delle ipotesi si conoscono i fattori di rischio, o fattori causali se il fattore di rischio è molto pesante. Non si può parlare di cause perché “causa” implica l’esclusività.
Le malattie hanno
un tempo d’incubazione ben preciso che le caratterizza (da
|
Malattie infettive |
Malattie croniche e cronico degenerative |
|
|
|
|
Causa |
Fattore di rischio |
|
Tempo d’incubazione |
Tempo di latenza |
|
Esito prevalente conosciuto |
Esito dipendente dallo stato della terapia |
Esistono malattie infettive croniche come l’epatire o la TBC.
La contagiosità delle malattie infettive non è rappresentata dall’evidenza del sintomo. Possono essere contagiose prima e/o durante e/o dopo la comparsa dei sintomi. Per alcune di queste la convalescenza non mira alla tutela dell’ex malato ma della collettività dal contagio.
Malattie infettive:
Malattie cronico degenerative:
Lezione 28/10/03
L’igiene s’interessa della salute di una collettività.
Epidemiologia: diagnosi sulla collettività (come, se, quando, con quali modalità, quanto una patologia si colloca in una collettività. Era già presente? E’ andata diminuendo? Crescendo?) Analizza la quota sani / malati in una collettività. E’ una disciplina diagnostica.
Differisce dalla medicina clinica per 2 aspetti importanti:
Osservazioni su affermazioni “giornalistiche”:
“Il diabete è una
malattia che cresce nella collettività italiana”. Significa che, se la
frequenza del diabete in un campione rappresentativo della popolazione italiana
nel 1990 era pari ad x, nel
Il campione rappresentativo dev’essere il più possibile casuale e contenere, in proporzioni ridotte ma mantenute, tutte le caratteristiche della popolazione che si desidera studiare.
L’epidemiologia si avvale della statistica.
“La prima causa di morte in Italia sono le malattie cardiovascolari”: si utilizzano i referti di morte compilati dai medici e si nota che la maggior causa di morte nel 1930 erano le malattie infettive, oggi le cardiovascolari per oltre il 50%, ma già nel 1930 una causa di morte, non tra le principali, erano le malattie cardiovascolari.
Compiti specifici dell’epidemiologia:
Scopi pratici dell’epidemiologia:
Tumore al polmone: fattori incerti, alcuni certi (ma non esclusivi). Fumo, fonte certa.
Ezipatogenesi: causa (ezio) e modalità di realizzazione (patogenesi) di una malattia.
Epidemiologia: studio della frequenza, distribuzione e determinanti di salute / malattia in popolazioni:
Le malattie infettive hanno delle cause cui sono legate da un fattore di esclusività (l’influenza si contrae solo con l’azione del virus specifico e in nessun altro modo).
Il clima autunnale è un fattore predisponente l’influenza.
Il fumo di tabacco, nel caso del tumore al polmone è talmente predominante da essere fattore causale.
I fattori di rischio aumentano le probabilità di una malattia. Esistono fattori modificabili e non modificabili. Il fumo è modificabile, il clima, l’età, il sesso, la predisposizione genatica no.
Fattori di rischio di alcune malattie croniche e cronico degenerative:
|
Patologia |
|
|
|
|
|
|
|
|
|
|
|
|
|
Cancro esofago |
|
|
|
|
|
|
Cancro stomaco |
|
|
|
|
|
|
Cancro colon |
|
|
|
|
|
|
Cancro retto |
|
|
|
|
|
|
Cancro polmone |
|
|
|
|
|
|
Cancro vescica |
|
|
|
|
|
|
Leucemia |
|
|
|
|
|
|
Cardipatie (infarti) |
|
|
|
|
|
|
Malattie cerebrovascolari (ictus) |
|
|
|
|
|
1g al giorno di grassi Omega3 (insaturi) sembra essere essere molto preventivo nei confronti della malattie cardiovascolari (prevengono i depositi ateromatosi). I coloranti presenti nei cibi naturalmente colorati, antociani sembrano essere dei protettivi nei confronti delle sostanze ossidanti che alterano le cellule.
Lezione 04/11/03 (assistente)
Gli indicatori demografici si dividono in:
Le piramidi dell’ètà:
|
Nella Figura seguente è riportata la piramide delle età della popolazione residente le piramide delle età nella provincia di Modena al 31.12.1997. |
|
|
https://www.rtm.unimo.it/1996-97/aspdemo.htm
Una piramide delle età è rappresentata da un grafico composto dal 1° e 2° quadrante. L’asse delle ascisse rappresenterà il n° degli individui donne nel 1° quadrante e uomini nel 2°. L’asse delle ordinate rappresenterà le classi di età. Indica la distribuzione per età e sesso di una popolazione in una data area geografica.
Un andamento a piramide rappresenta un’alta natalità ed un’alta mortalità, tipica delle popolazioni sottosviluppate. Le popolazioni più sviluppate presentano un andamento più a torre.
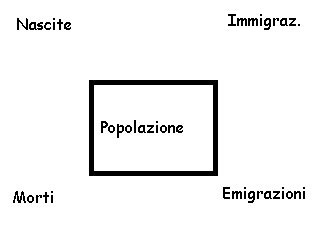
Movimenti naturali di una popolazione: nati – morti
Movimenti sociali di una popolazione: immigrati – emigrati.
Le popolazioni non sono statiche ma dinamiche: subiscono, oltre che le nascite e le morti, anche le immigrazioni ed emigrazioni.
Mortalità per classi di età: curva di Lexis, simile alla Gaussiana, ha nelle ascisse le classi di età e nelle ordinate il n° di decessi. Uno degli obiettivi dell’igiene è far sì che questa curva si sposti il più possibile verso destra (maggiore età alla morte).
Speranza di vita alla nascita: è il n° medio di anni che un nuovo nato può aspettarsi di vivere nel momento in cui nasce. E’ basata sulla durata media della vita al momento della nascita e non tiene conto di ulteriori progressi (o regressi) di sanità pubblica e medicina. E’ un indicatore molto significativo per il livello di sviluppo di un Paese.
Misure evolutive:
Proporzioni (rapporti in cui il numeratore è incluso nel denominatore: maschi/popolazione)
Rapporti (esprimono la relazione tra 2 quantità indipendenti: infarti/ictus)
Tassi (Proporzioni in cui è presente il concetto di variazione nel tempo: n° morti 2001/popolazione 2001)
o Grezzi: riferiti a tutte le cause
o Specifici: riferiti ad una particolare causa o fascia di età
o Standardizzati: resi confrontabili tra due popolazioni diverse
Tasso di mortalità grezzo: n° annuale morti/popolazione metà anno * K (normalmente K è 100.000)
Tasso di mortalità specifico: n° annuale morti tumore/popolazione metà anno * K
Tasso di mortalità specifico: n° morti nel 1° anno di vita/n° nati vivi * K (= 1.000 trattandosi di popolazioni più piccole)
Tasso di letalità: n° morti dopo diagnosi di 1 determinata malattia/casi diagnosticati nello stesso periodo.
Tasso di sopravvivenza a 5 anni: n° di ancora vivi dopo 5 anni dalla diagnosi di una mallattia/n° di casi diagnosticati della stessa malattia nello stesso anno
Tassi per le malattie infettive:
Tasso di contagiosità: n° contagiati/n° esposti
Tasso di patogenicità: n° malati/n° contagiati
Tasso di virulenza: n° malati gravi/n° malati
Altri tassi:
Tasso di natalità: n° nati vivi in un anno / popolazione residente *K
Tasso di mortalità perinatale: n° annuale nati morti >= 28° settimana gestazione + morti entro la 1° settimana di vita/nati nello stesso anno (vivi+morti) *K
Tasso di natimortalità: n° annuale nati morti >= 28° settimana gestazione/ nati nello stesso anno (vivi+morti) *K
Tasso di mortalità infantile: n° morti in età < 1 anno/nati vivi nello stesso anno *K
Tasso di mortalità neonatale: n° annuale nati morti nei primi 28 giorni di vita/nati vivi nello stesso anno *K
Tasso di mortalità post-neonatale: n° annuale morti tra il 29° giorno di vita e 1 anno/nati vivi nello stesso anno *K
Le principali misure epidemiologiche oissono essere raggruppate in 3 categorie:
Misure di freuqenza: frequenza di una malattia in una popolazione. Si dividono in:
a. Incidenza: n° nuovi casi in una popolazione in un periodo di tempo/popolazione non malata all’inizio del periodo
b. Prevalenza: quanto una mallattia è presente in una popolazione (n° malati)
i. puntuale: in un determinato istante (n° casi nell’istante/popolazione totale)
ii. periodale: in un determinato periodo (n° casi nel periodo/popolazione totale)
In un’analogia, la prevalenza è un serbatorio, l’incidenza il flusso di immissione e la guarigione e la morte i flussi di emissione.
Prevalenza = Incidenza * Durata
Esercizi:
In una popolazione di 200.000 individui ci sono, in un detrminato perido 1.000 morti. Nello stesso periodo si manifestano 100 casi di tubercolosi (20 maschi e 80 femmine). Di questi 55 decedono nel periodo, 40 maschi(???)
1) Tasso grezzo di mortalità? 1.000/200.000*K = 500 se K è 100.000
Letalità per TBC: 55/100 = 0,55*K
Mortalità per TBC: 55/1000 = 0,055 *K
Lezione 11/11/03
Tasso: prodotto di una proporzione riguardante un certo anno * K (normalmente 105). Si esprime su un valore di riferimento (100.000 persone) e riferito ad un periodo (anno). Tasso bancario x% / anno.
Tasso di mortalità: n° morti/popolazione a metà anno * 100.000. Rappresenta il numero di morti ogni 100.000 individui in una popolazione.
Corrisponde a:
n° morti : popolazione = x : 105
Se il tasso di natalità corrisponde al tasso di mortalità la popolazione rimane costante.
Meccanismi naturali: mascite e morti
Meccanismi sociali: immigrazioni ed emigrazioni
Demografia: livello della popolazione.
In Italia attualmente, a fronte di circa 150.000 ingressi di immigrati regolari all’anno vi è un uscita di circa 50.000 emigrati.
Un esplosione demografica si verifica quando, a causa di un tasso di natalità > al tasso di mortalità, la popolazione cresce al punto da rendere insufficiente il territorio che ha la possibilità di utilizzare. In questo caso si verificano le guerre ai confini con altri stati con numeri enormi di profughi.
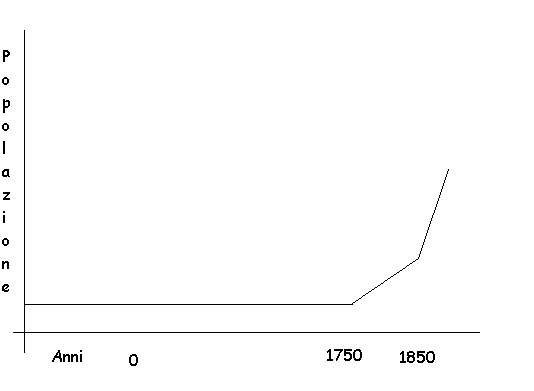
Andamento della popolazione mondiale nella Storia. La popolazione + stata sempre costante, con fluttuazioni di caduta nel corso di guerre ed epidemie. Altissime natalità e mortalità. Attorno al 1750 si è verificato il primo disequlibrio nascite / morti el il successivo, più rilevante, attorno al 1850.
Le tre fasi della transizione demografica:
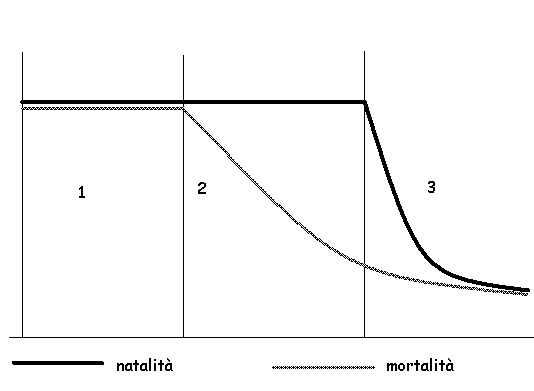
Natalità e mortalità uguali ed elevate: piramide delle età a forma di piramide (tantissimi giovani pochissimi vecchi). In Italia prima del 1920
In Italia, dal 1925 al 1960. Vengono introdotte in maniera significativa le misure di Sanità Pubblica (fognature, acqua potabile, metodi di conservazione dei cibi, igiene del lavoro, della persona e della casa). Crolla la diffusione del contagio (le malattie infettive non hanno ancora cure) a mezzo della prevenzione primaria che identifica e rimuove cause e fattori di rischio delle malattie. Crolla il tasso di morbosità (malati/popolazione). Sale la durata media della vita, sale la popolazione perché, a seguito di un crollo della mortalità, il tasso di natalità rimane inalterato. Quest’ultimo non varia perché non c’era ancora la parità dei sessi (le donne non dovevano dedicarsi alla carriera), quindi non dovevano studiare fino a 30 anni come avviene ora ma a 16 lavoravano e si sposavano già. Ora entrambi i sessi si sposano (e hanno figli) oltre i 30 anni, un tempo questo avveniva a 16-18 anni, quindi il periodo di fertilità della coppia era più lungo. Piramide delle età a forma di piramide tronca.
Dopo
il
Tassi
Malattie infettive:
o Ti tasso di infettività o contagiosità (facilità di contagio) = n° infetti/popolazione * 100
o Tp tasso di patogenicità (destino degli infetti) = n° malati/n° infetti * 100
o Tv tasso di virulenza (gravità della malattia) = n° malati gravi/n° malati * 100. I malati gravi sono quelli che riportano danni irreversibili dalla malattia.
o Tl tasso di letalità = n° morti / n° malati * 100.
o Il tasso d’infettività è collegato all’efficacia dell’Igiene nel prevenire il contagio.
o Il tasso di patogenicità caratterizza il microorganismo e rappresenta il rapporto parassita/ospite.
o I tassi di virulenza e di letalià sono condizionati dall’efficacia della prevenzione secondaria e terziaria.
Esempi:
o
Nel
o La diffusione delle malattie sessuali (Ti) è regolata dall’utilizzo di mezzi di prevenzione meccanici (preservativi). Igiene
o La diffusione di malalttie attraverso l’acqua (Ti) è regolata dalla separazione di acque bianche e nere, dalla potabilizzazione dell’acqua e dalla sua disponibilità in quantità sufficiente e continua. Igiene
o La diffusione di malattie atraverso il latte (Ti) è regolata dalle tecniche di sterilizzazione. Igiene
o Il virus HIV è caratterizzato da un Tp alto, da un Ti abbastanza basso (utilizzo preservativi) e da un Tv alto.
o I tassi non sono correlati tra di loro.
o Il Ti caratterizza l’efficacia della prevenzione primaria, il Tp la malattia, i Tv e Tl l’efficacia della prevenzione secondaria e terziaria.
La curva di Lexis
In Italia si muore con rischio relativamente (rispetto ad altre età della vita, non rispetto ad altri Paesi) elevato durante il 1° anno di vita (7‰), se si sopravvive si ha un “periodo di grazia” fino ai 40 anni, poi si muore di malattie ccd. La mortalità infantile (nel 1° anno di vita) e le ccd (curva pratica) rappresentano lo scostamento dalla gaussiana (curva di Lexis) che rappresenta le età per cui gli individui sono “programmati” per morire di morte naturale. Biodiversità: ogni individuo ha caratteristiche genetiche sue diverse dagli altri compresa una “data di scadenza”.
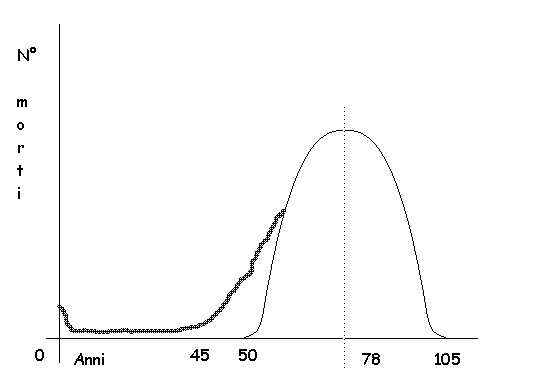
L’Igiene e la medicina cercano di portare la curva pratica a sovrapporsi a quella teorica. Nel caso delle ccd, l’Igiene può poco perché della maggior parte di esse non si conoscono i fattori di rischio. In questa situazione si cerca di cornicizzare attraverso la medicina il più a lungo possibile le malattie portando la sopravvivenza ad esse al limite della morte naturale. La curva di Lexis si sta anche portando a destra verso i 65 – 120 anni grazie alle tre prevenzioni.
Esoneri il 25/11 e il 23/12
La mortalità infantile
Il tasso di mortalità infantile rappresenta n° morti nel 1° anno di vita / n° nati vivi. Le cause e i fattori di rischio sono profondamente diversi nei vari periodi dell’infanzia. Per questo motivo la mortalità infantile è stata divisa in diversi ulteriori periodi:
o Periodo neonatale: 1° mese di vita.
o Periodo neonatale precoce: 1° settimana di vita.
o Periodo neonatale tardivo: 2-4 settimana di vita.
o Periodo postneonatale: 2°-12° mese di vita.
o 28° settimana – 1° settimana di vita (periodo perinatale)
Mortalità fetale:
o 0-28° settimana (7° mese): periodo fetale.
o 28° settimana – 9° mese: periodo fetale tardivo.
In Italia il tasso di mortalità infantile (1° anno) è pari al 7‰, nel 3° mondo al 200‰!
Un soggetto che muore entro la 1° settimana di vita può morire o per una cattiva assistenza al parto oppure perché è già nato inadatto alla vita (l’apparato cardiocircolatorio e respiratorio devono assicurargli la sopravvivenza solo dal momento della nascita, prima gliela assicurano gli apparati della madre). Per questo motivo si sono creati i tassi di mortalità neonatale precoce, prima settimana, cattiva assistenza al parto e perinatale, inadeguatezza del neonato.
I neonati le cui madri hanno fumato nel corso della gravidanza nascono meno pesanti, nell’ambito del range di normalità, dei neonati le cui madri non hanno fumato. Non si dispone di studi di follow up a lungo termine (50 anni) sulle malattie contratte poi nella vita adulta da questi soggetti ma si sa che i neonati che nascono più leggeri hanno più probabilità di morte. Uguale situazione si trovano i neonati le cui madri durante la gestazione hanno contratto malattie infettive (toxoplasmosi = malformazioni), sono state esposte a solventi...
Lezione 18/11/03
o Malattie infettive: ascrivibili (in maniera esclusiva) ad una causa, microorganismo. Virus del morbillo, virus dell’influenza: gli unici in grado di determinare quella patologia.
o Malattie croniche e cronico-degenerative: tumori (25% di mortalità attulmente e in discesa), malattie cardiovascolari (50%), metaboliche (diabete).
o Malattie da socialità: incidenti domestici, sul lavoro, automobilistici 3%
o Eventi naturali.
Le ultime due categorie determinano tipicamente morte improvvisa.
Nel corso dell’ultimo secolo (in Italia) sono emerse in cima alle graduatorie malattie / eventi (incidenti) prima esistenti ma sommersi dalla mortalità per malattie infettive. Gli incidenti, ad esempio, sono sempre esistiti, in valore assoluto in maniera maggiore che oggi, ma in valore relativo in maniera minore perché altre cause erano preponderanti.
Scopo della Sanità Pubblica è avvicinare la curva della mortalità il più possibile a quella di Lexis ed eventualmente spostare quest’ultima a destra.
Confronto malattie infettive e CCD:
Malattie infettive:
Fase libera: il microorganismo si trova nelle matrici ambientali (aria, acqua, cibo). Fase su cui può agire la prevenzione primaria.
Fase di incubazione: Il microorganismo penetra nell’organismo ma il soggetto colpito non accusa alcun sintomo. Le malattie in questa fase però sono già contagiose perché escono dall’ospite e vanno ad inserirsi nelle matrici ambientali (via indiretta) o vengono trasmesse direttamente (malattie sessuali, trasfusioni...). Di quasi tutte le malattie il valore temporale di questa fase è nota e si colloca, nella maggior parte dei casi, dagli 0 ai 12 giorni. Per altre malattie (epatite, TBC o tetano) è molto più lunga. In questo periodo, soprattutto per le malattie a periodo di latenza breve, il discorso dell’accertamento precoce è inapplicabile visto che il soggetto non accusa sintomi ed il periodo è breve. Fase caratterizzata dal tasso d’infettività e dalla prevenzione primaria nella misura in cui il soggetto sia stato vaccinato (in questo caso il soggetto viene infettato ma il suo organismo reagisce in maniera molto tempestiva eliminando il microorganismo prima ancora che si manifestino i sintomi). Tutti i mammiferi sono caratterizzati dalla presenza del sistema immunitario che produce anticorpi.
Fase clinica: il soggetto accusa i sintomi della malattia. Questa fase è regolata dal tasso di patogenicità e dalla tempestività della diagnosi e dalla cura con farmaci. La gravità è regolata dal tasso di virulenza.
Guarigione, complicazione o morte del soggetto infetto in dipendenza dalla prevenzione teriziaria e dalla letalità del virus.
Queste malattie sono caratterizzate anche dalla necessità di un quantitativo minimo di microorganismi che devono penetrare nell’organismo per infettarlo. Quantitativi troppo bassi portano alla morte spontanea dei microorganismi.
Il nostro
organismo dispone di difese già negli umori (mucose vaginali, succhi gastrici a
Ph 2, sali biliari a Ph 8) però, ad esempio dopo un pasto abbondante tutta
l’acidità dello stomaco può essere temporaneamente neutralizzata e i succhi
trovarsi a Ph
Malttie croniche e cronico-degenerative:
Fase libera: Queste malattie non sono caratterizzate da cause ma da fattori di rischio (genetici, ambientali, comportamentali) che talora nemmeno si conoscono. La prevenzione primaria è pertanto inapplicabile perché non sa su cosa agire (il fumo è un’eccezione).
Fase preclinica: La malattia è già in atto ma il soggetto colpito non avverte alcun sintomo. In questa fase può agire la prevenzione secondaria diagnosticando precocemente la malattia prima ancora che nel soggetto siano presenti i sintomi riuscendo a decifrare i segni (PAP test). In molti casi (cellule neoplastiche) è il sistema immunitario ad eliminare la malattia all’origine. Questa fase è, di norma, molto più lunga che nelle malattie infettive e ciò rende la prevenzione secondaria praticabile là dove non lo è nelle malattie infettive.
Fase clinica: la malattia è presente ed il soggetto ne avverte i sintomi.
Morte, guarigione, sopravvivenza: non
conoscendo le cause è impossibile determinare se siano scomparse. Si parla
pertanto di sopravvivenza a n anni.
Queste malattie sono caratterizzate dalla casualità: la cellula neoplastica che genera un tumore può svilupparsi alla prima sigaretta come alla miliardesima o mai. Certo è che la maggior esposizione ai fattori di rischio aumenta le probabilità di contrarre le malattie.
Le malattie CCD richiedono, di norma, decine di anni di fase preclinica prima di manifestarsi. Un tempo non emergevano perché non avevano il tempo di superare la fase preclinica perché il soggetto che ne era colpito moriva prima per altre cause.
Tutte le malattie provocate da virus non hanno farmaci efficaci (i farmaci nella maggior parte dei casi esistono ma sono talmente tossici per l’ospite da essere inutilizzabili).
Il sistema immunitario non reagisce a qualsiasi microorganismo estraneo: ad esempio, non reagisce ai microorganismi presenti nella flora intestinali necessari all’assorbimento della vitamina B.
|
Gradiente |
Infettività |
Patogenicità |
Virulenza |
|
|
|
|
|
|
|
Vaiolo Morbillo Poliomelite |
Vaiolo Morbillo Raffreddore |
AIDS Vaiolo TBC |
|
|
Rosolia Raffreddore |
Rosolia |
Poliomelite |
|
|
AIDS |
AIDS Poliomelite TBC |
Morbillo |
|
|
TBC |
|
Rosolia Raffreddore |
I gradienti di infettività, patogenicità e virulenza non sono correlati fra di loro.
Esempio: La TBC è una malattia molto poco infettiva, poco patogena ma, se contagia è molto grave. Il raffreddore è piuttosto infettivo, estremamente patogeno ma pochissimo virulento. Per l’AIDS, come per la TBC, il numero di microorganismi che penatrano nell’organismo dev’essere parecchio sostenuto per essere infettante.
Malattie da fuso orario: I microorganismi saprofiti presenti nella flora intestinale in condizioni di stress diventano temporaneamente opportunisti e patogeni.
I microorganismi
Sono piccoli e in grado di riprodursi autonomamente o no. In ordine di scala evolutiva troviamo:
o Virus: incapaci di riprodursi autonomamente. Si replicano a spese del genoma dell’ospite. Negli ospiti si trovano sempre dentro ad una cellula. Hanno una struttura estremamente semplificata visibile solo con il microscopio eletronico. Sono filamenti di DNA e/o RNA. Difficili da eliminare perché all’interno della cellula dell’ospite.
o Batteri: non si riproducono per via sessuale, ma per scissione, quindi generano copie esatte di sé stessi. Vivono in una gamma di temperature estremamente limitato (per questo l’organismo ricorre alla febbre per eliminarli, se però la temperatura oltrepassa i 42° si creano danni permanenti al SNC). Una molecola efficace è in grado di eliminarli tutti.
o Protozoi: i più evoluti e più grandi. Visibili ad occhio nudo. Alcuni hanno la capacità di riproduzione sessuale geenrando biodiversità e rendendo più difficoltoso trovare sostanze in grado di eliminarli (non tutti reagiscono allo stesso modo essendo diversi). Si muovono grazie a pseudopodi. Amebiasi, toxoplasmosi.
I microorganismi possono essere suddivisi in:
o Simbionti: rapporto di reciproco vantaggio con l’ospite (flora intestinale, microorganismi dei bulbi piliferi che eliminano microorganismi patogeni).
o Commensali: vivono e si riproducono senza stimabile vantaggio per l’ospite né svantaggio (microorganismi presenti sulla pelle nelle congiuntive...)
o Parassiti: vantaggio per il microorganismo che però per la sua attività riproduttiva o per il suo metabolismo danneggia l’ospite.
Lezione 02/12/03
(appunti di
Malattie infettive: specifiche (il microrganismo è responsabile solo di quella determinata malattia), però senza il microrganismo non si può manifestare quella determinata malattia -> condizione necessaria ma non sufficiente, perché il rapporto tra parassita ed ospite dipende da molti fattori (es: condizione del soggetto).
Malattie croniche e cronico degenerative: fattori di rischio diversi -> un soggetto può avere un tumore ai polmoni anche se non ha mai avuto contatto con il fumo di sigaretta.
Contagiosità, in parole povere, vuol dire che è facile contrarre la malattia e dipende da: alta infettività + alta possibilità di ammalarsi.
Infettività e patogenicità (caratterizzano il microrganismo) sono il risultato della prevenzione primaria, mentre virulenza o letalità mutano a seconda della prevenzione secondaria e terziaria.
La carica infettante è l’entità numerica di un microrganismo, mentre la dose minima infettante (DMI) è la carica che trasforma l’infezione in malattia.
Sono importanti per quanto riguarda il microrganismo:
caratteristiche del microrganismo;
caratteristiche della veicolazione;
caratteristiche del microrganismo per quanto riguarda la carica microbica (DMI).
Esempi:
Legionella -> è un batterio che, per vie respiratorie, provoca polmonite acuta. Ha una DMI molto bassa e risiede in acque pulite che ristagnano (es: boiler).
Alcuni formaggi vengono contaminati per legge da patogeni (gorgonzola), ma la carica infettante è molto bassa rispetto alla DMI.
L’invasività è caratteristica dei microrganismi e delle vie d’infezione (respiratorie, sessuali, verticali).
I microrganismi non fanno nessuna azione predeterminante, ma biologica (riprodursi) e quindi possono involontariamente contagiare con la produzione di tossine, catabolitii del microrganismo stesso.
Ci sono due tipi di tossine:
antigeniche -> scatenano la produzione di anticorpi;
non antigeniche -> non vengono riconosciute dal sistema immunocompetente.
Malattie causate da tossine, ma con immunità duratura:
botulismo (nel campo alimentare);
tetano;
poliomielite;
difterite;
epatite (si vaccina quando si è giovani).
Zoonosi: malattie che possono essere trasferite da animali all’uomo.
Antropozoonosi: malattie che possono essere trasferite da uomo ad animali.
La tubercolosi è particolare perché colpisce diversi mammiferi, uccelli, animali a sangue freddo. È difficile trovare un microrganismo che riesce a colpire diversi tipi di animali, soprattutto per la questione della differente temperatura del sangue.
La vaccinazione non è obbligatoria se la capacità immunitaria è bassa (immunità temporanea).
L’immunità complessiva difende anche chi, nella collettività, l’ha persa o non l’ha mai avuta.
Rapporto parassita-ospite
Salmonella typhi -> il 20% degli infetti manifesta la malattia in forma evidente.
Poliovirus -> 1/1000 degli infetti manifesta la malattia in forma evidente.
Difesa dell’ospite:
1° sistema di difesa (aspecifica -> mirato nei confronti di qualsiasi microrganismo estraneo alla fisiologia del microrganismo):
cute e mucose (struttura, secrezioni, microrganismi commensali) -> azione competitiva, sostanze antibiotiche, ambiente sfavorevole ad altre specie;
secrezioni -> lacrime, saliva;
chimico-fisiche -> pH e ad es: HCl nelle secrezioni gastriche.
2° sistema di difesa: immunità cellulo-mediata; anticorpi (negli individui che hanno già subito una precedente infezione o che non sono stati vaccinati -> artificialmente).
immunità attiva acquisita naturalmente o artificialmente
immunità passiva acquisita naturalmente (anticorpi materni) o artificialmente (inoculazione di immunoglobuline).
Questo secondo sistema ha un’azione specifica per ogni struttura esterna. L’organismo non abusa del sistema immunocompetente, ma cerca di diluire i microrganismi abbassando la carica infettante.
Lezione 09/12/03
Malattie infettive: modalità di manifestazione.
Malattia epidemica: il numero di individui (casi) è nettamente superiore alla media in quella zona e in quel periodo. Il tempo dell’epidemia è contenuto (se no diventa endemica), dopo il picco di casi si assiste ad una discesa al di sotto del livello precedente l’epidemia perché a questo punto la popolazione è immunizzata, successivamente la morbosità torna nella media. Il numero di casi riguardanti un’epidemia dipende dalla contagiosità della malattia. Se una malattia non esiste in un’area geografica, ne bastano 3 casi per creare una situazione di epidemia.
Nel caso dell’influenza, a parità di attacco di microorganismi (carica infettante), d’inverno l’ospite è più vulnerabile. Muta il rapporto parassita / ospite. Nelle malattie intestinali, d’estate, a causa del clima e delle abitudini alimentari (assunzione di più acqua) si è esposti ad un numero maggiore di microorganismi
Malattia endemica: costantemente presente con prevalenza bassa (ipoendemica) o alta (iperendemica) in una popolazione. Nelle malattie endemiche non esiste la viariabile tempo (ci sono sempre).
Malattia sporadica: si presente irregolarmente e imprevedibilmente nello spazio e nel tempo, generalmente con bassa frequenza. In questo caso non c’è costanza. Si hanno piccolissime frequenze che durano pochissimo tempo, sono delle microepidemie.
Malattie pandemiche (in tutto il mondo). Hanno una diffusione transcontinentale: influenza che prende il nome dal luogo in cui il virus è stato isolato per primo (Hong Kong, giapponese, spagnola...)
Le malattie esotiche sono estranee ad un territorio ma endemiche in un altro (malaria). La desertificazione di vaste aree e il cambiamento del clima possono trasformare in endemiche malattie esotiche (se tornasse la malaria in Italia). Il colera e la malaria erano endemiche in Italia, ora sono esotiche.
Contagiosità = facilità di diffusione.
La maggior
parte dei microorganismi patogeni riescono a vivere solo in condizioni di
temperatura ben precise. Per questo motivo il nostro organismo reagisce con la
febbre ad un’infezione: noi possiamo sopravvivere a 41 –
Patogenicità, dipende da:
Carica infettante: dose minima necessaria ad infettare l’ospite.
Invasività: capacità di penetrazione, attecchimento e moltiplicazione del microorganismo nell’ospite. Il morbillo è una malattia molto invasiva perché, penetrando dalle vie aeree, entra in circolazione in tutto l’organismo fino a manifestarsi lungo tutta la superficie cutanea. Le macchie che presenta il morbillo sono aggregati di globuli rossi che liberano emoglobina, delle microemoragie. Il tetano invece è una malattia molto poco invasiva (ma molto più letale!). Se ci si ferisce e penetra del terriccio in una ferita, probabilmente contiene del clastridio del tetanoi che non va in circolo per tutto l’organismo ma rimane lì. Il problema è che i cataboliti di questo microorganismo sono estremamente tossici e, nel giro di 1-2 giorni o anche di alcuni mesi arrivano a bloccare i muscoli respiratori. La letalità del tetano è tuttora dell’85 – 90% ma grazie ai vaccini le infezioni sono molto rare. Le ferite vanno prima lavate bene con acqua e detergente (o solo acqua se il detergente non è disponibile) e solo dopo disinfetatate.
Capacità di adesione: capacità del microorganismo di produrre sostanze che gli permettono di aderire agli organi bersaglio.
Produzione di tossine (tetano).
Le tossine si dividono in:
Esotossine, prodotte dal microorganismo e liberate all’esterno, sono normali cataboliti del microorganismo. Sono a base proteica e quindi antigeniche (stimolano la produzione di anticorpi se di dimensioni maggiori a 20.000 Ångstrom). Il sistema immunocompetente (quello che produce gli anticorpi) esiste solo nei mammiferi.
Endotossine, prodotti del catabolismo del microorganismo che però vengono trattenuti al suo interno e liberati soltanto quando questo muore e la sua cellula viene distrutta. Queste tossine non sono antigeniche e si comportano come qualsiasi sostanza tossica che il nostro organismo tenta di neutralizzare con mezzi che non sono anticorpi.
In ogni caso l’organismo, prima di riuscire a produrre anticorpi, tenta di neutralizzare le sostanze estranee o i microorganismi, poi, ma richiede tempo, produce anticorpi (se le sostanze sono proteiche). I microorganismi sono in grado di riprodursi e di raddoppiare il loro numero ogni 10 minuti, quindi all’inizio dell’infezione hanno il sopravvento sul sistema immunocompetente. Successivamente, se questo riesce ad identificare le sostanze e a produrre anticorpi per neutralizzarle, si ha la guarigione.
Rapporti parassita – ospite:
Non sempre la penetrazione di un microorganismo patogeno è seguita dal suo impianto e dalla sua moltiplicazione nell’ospite (quando è così l’infezione abortisce).
I poteri di difesa dell’ospite possono avere ragione del parassita senza che resti alcuna traccia dell’evento (non vengono nememno prodotti anticorpi che sarebbero l’unica traccia).
Il processo di infezione può svolgersi in modo asintomatico (rosolia) oppure con una sintomatologia più o meno grave. Alle infezioni si accompagna una risposta immunitaria dell’ospite che può essere dimostrata anche a distanza di tempo, quindi è possibile verificare l’infezione anche quando è rimasta asintomatica effettuando la ricerca di anticorpi.
Il periodo tra la penetrazione (infezione) del patogeno e l’inizio della sintomatologia è diverso per ogni malattia e dipende dai rapporti parassita – ospite (carica infettante e resistenza dell’ospite): questo periodo è il periodo d’incubazione. Esso può essere fisso o variabile, come nel caso dell’epatite B o del HIV. Esso è generalmente breve per le infezioni che si svolgono in superficie con lesioni localizzate (infezioni respiratorie acute o infezioni diarroiche), mentre è più lungo quando l’agente patogeno deve penetrare e moltiplicarsi.
Il meccanismo della vaccinazione è molto simile ad un’infezione asintomatica e, nel migliore dei casi, produce gli stessi effetti immunizzanti della malattia stessa.
L’immunità che dà un’infezione guarita (o una vaccinazione) può essere duratura, questo significa che, generalmente per il resto della vita l’ospite rimarra immune ad un nuovo contagio. In caso di una nuova infezione, anche con un’alto numero di microorganismi, la memoria immunitaria rende possibile al sistema immunocompetente di regire rapidamente producendo un numero di anticorpi molto più alto di quello dei microorganismi. Questa è la situazione opposta a quella del primo contagio.
Per le malattie virali non esistono farmaci. I virus infatti penetrano all’interno delle cellule dell’ospite e lì è molto difficile andarle a neutralizzare senza uccidere le cellule dell’ospite. I farmaci antivirali tentano di rimuovere il virus dall’interno delle cellule dell’ospite ma non è una cosa semplice. Per questo motivo, la prevenzione primaria è l’unica arma efficace (oltre al sistema immunocompetente) conto i virus. I vaccini fanno parte della prevenzione primaria.
L’indivisuo nei confronti dell’agente infettivo può essere:
Immune: l’ospite è già venuto a contatto con l’agente patogeno o è stato sottoposto a vaccinazione, quindi un nuovo contatto con l’agente infettivo non provoca la malattia.
Recettivo: non è mai avvenuto il contatto con l’agente infettivo per cui quando accade sviluppa la malattia.
Vie di penetrazione:
Cute
Mucose
Placenta
Vie umorali
Via diretta: solo per le malattie sessuali, le altre hanno veicoli
Fattori che influenzano la patogenicità dei microorganismi:
Malattie preesistenti (bronchite in caso di influenza)
Età (i bambini vivono nelle scuole, affollate e non hanno memoria immunitaria, gli anziani hanno un sistema immunocompetente poco efficiente)
Malnutrizione
Acidità gastrica
Immunità.
Lezione 16/12/03
Esonero il 23/12/03
Rapporti ospite / parassita
Infezione: penetrazione della carica
infettante di un microorganismo nell’ospite cui può o non seguire
L’organismo ha due macrosistemi di difesa:
Difesa aspecifica: rappresentata dalle barriere fisiche, chimiche e batteriche all’ingresso di microorganismi patogeni.
a. Cute: barriera fisica solida e più o meno corneificata (ricoperta da uno strato di cellule morte, cheratinizzate). Per dare continuità ed elasticità alla cute nei bulbi piliferi sono presenti ghiandole sebacee che secernono sebo che ha anche la capacità batteriostatica (impedisce la moltiplicazione dei batteri).
b. Mucose: tutto il corpo è costituito da esse. Si tratta di strutture apparentemente fragili perché molto vascolarizzate, ma in realtà, essendo ricoperte da muco, piuttosto resistenti contro i microorganismi.
c. Secrezioni: la saliva, i succhi gastrici, le lacrime... si contrappongono alla trasformazione dell’infezione in malattia. Il PH 2 dei succhi gastrici rende impossibile la sopravvivenza dei microorganismi patogeni. Altre secrezioni contengono enzimi, come la lisozima che uccide o blocca la proliferazione dei microorganismi.
d. Microorganismi saprofiti: sono presenti nel nostro organismo e sono più forti dei microorganismi patogeni. Dove esistono entrambi i tipi, es. flora intestinale, i saprofiti, nutrendosi, tolgono nutrimento ai patogeni causandone la morte (meccanismo antagonistico). In questo modo anche una carica infettante molto alta può abortire. I patogeni sono più delicati potendo vivere solo entro gamme limitate di temperature, con nutrimenti particolari e solo su determinati tessuti.
Sono difese aspecifiche perché non dirette in maniera specifica verso un microorganismo ma sono efficaci verso tutti i microorganismi patogeni.
Difesa specifica: praticata dal sistema immunocompetente (peculiarità dei mammiferi e rappresentazione del massimo adattamento alla vita) che è in grado di riconoscere i microorganismi patogeni (e di lasciare stare i saprofiti) e di produrre anticorpi contro i loro antigeni (caratteristiche chimiche e morfologiche che li rendono identificabili). Questa funzione si sviluppa contro i microorganismi, loro pezzi e loro tossine. Accade raramente che i microorganismi riescano a superare in carica infettante le difese aspecifiche, ma se ciò accade interviene il sistema immunocompetente. L’inconveniente di questo sistema è la lentezza di reazione alla prima infezione che permette la riproduzione di molti patogeni prima che gli anticorpi siano prodotti in misura sufficiente a contrastarli. Per alcune malattie (poche), i sopravvissuti alla prima infezione, conservano memoria immunitaria duratura, per altre solo temporanea (pochi giorni, settimane o mesi). Nel caso della memoria duratura, alla successiva infezione, la reazione del sistema immunocompetente è rapida e con anticorpi prodotti in grandi quantità e quindi l’infezione viene sconfitta prima che abbia il tempo di provocare la malattia.
Dalla 2° metà del 1800 i microorganismi trattai o uccisi con antigeni integri hanno permesso la creazione dei vaccini. Ci sono 3 tipi di vaccini:
Microorganismi coltivati in laboratorio e inattivati (uccisi).
Microorganismi
vivi ma attenuati: sono in grado di riprodursi e invadere i tessuti ma non di
disturbarne
Antigeni non microbici, contro le tossine. Anatossine: tossine detossicate.
L’efficacia di un vaccino è, nel migliore dei casi, pari a quella della malattia stessa: non può dare memoria immunitaria duratura per una malattia per la quale non è prevista.
L’immunità specifica può essere:
Naturale:
o Attiva: immunità da superamento della malattia.
o Passiva: sempre temporanea, ottenuta senza stimolare il sistema immunitario. Unico caso: trasmissione di anticorpi madre -> feto. La madre può trasferire solo gli anticorpi della sua storia immunitaria. Nei primissimi mesi di vita i neonati non ammalano di queste malattie.
Artificiale:
o Attiva: vaccinazioni.
o Passiva: anticorpi estratti dal siero di animali in cui sono stati iniettati antigeni e che hanno prodotto anticorpi.
Portatore sano: caso raro di soggetto che, per alcune malattie (epatite B) ha in sé il microorganismo patogeno ma non è malato e non si ammalerà mai. Riesce a sviluppare un rapporto commensale con il microorganismo. Il soggetto è tuttavia contagioso (spesso senza nemmeno sapere di esserlo). Il primo caso si scoprì negli anni ’70 perché molti politrasfusi presentavano epatite B senza che i loro donatori ne fossero malati. Indagini approfondite sul sangue dei donatori fecero emergere la presenza di soggetti infetti e contagiosi ma non malati (avevano l’antigene Australia così chiamato perché presente negli aborigeni, portatori sani). Epatite B (malattia) alto rischio di epatocarcinoma.
Portatore prodromico: prima che la malattia si manifesti.
Portatore durante la malattia.
Portatore nella fase convalescente.
Parte assistente:
Le malattie infettive possono essere:
A trasmissione indiretta (veicoli, inanimati e vettori, animati).
A trasmissione diretta:
o orizzontale: malato -> sano. Anche nel caso di malattie trasmesse dal contatto ravvicinato (raffreddore, goccioline di saliva).
o verticale: unico caso madre -> feto.
Trasmissione verticale: malattie TORCH:
Toxoplasmosi
Others (Aids, sifilide, epatite)
Rosolia
Citomegalovirus
Herpes virus
Sono malattie perlopiù innocue per la madre ma anche disastrose per il figlio.
Toxoplasmosi:
Agente eziologico: toxoplasma gondii, protozoo intracellulare obbligato (vive solo nelle cellule). Il gatto è l’ospite definitivo.
Modalità di trasmissione: si “incista” nei tessuti muscolari e cerebrali degli animali e passa ad altri organismi che ne magiano le carni. Muore se congelato <20° e se scaldato >66°. E’ responsabile del 33% delle infezioni madre -> feto. Presente anche nelle feci di gatto (che cagano dappertutto, pure sull’insalata che poi si magia). Ha un’incidenza di 3-6 casi su 1.000 neonati nei paesi in via di sviluppo e di 1-2 su 1.000 nati in quelli avanzati. Se la madre è infetta c’è il 40% di possibilità che trasmetta l’infezione al figlio indipendentemente dalla gravità dei suoi sintomi. La somministrazione di spiramicina (antibiotico) alla madre riduce del 60% la possibilità di trasmettere la malattia al feto. Per il neonato non ci sono cure.
Diagnosi: sierologica, ci si preoccupa solo delle madri in gravidanza e dei neonati, in tutti gli altri casi non è pericolosa. Screening pregravidico, se non possibile appena possibili in corso di gravidanza.
Sintomi: prima si manifesta in gravidanza peggio è perché compromette il corretto sviluppo del feto. Innocua dopo la 26° settimana di gestazione. Nella madre è per lo più asintomatica e se è asintomatica causa ingrossamento dei linfonodi e cefalea. Nel feto la gravità va dalla normalità alla morte in utero. Può causare, nel feto, infezioni dell’apparato visivo, idrocefalo, calcificazioni intracraniche, ritardo accrescimento, prematurità. Il 75% dei neonati che l’hanno contratta è asintomatica alla nascita ma può presentare sintomi tardivamente. Per questo motivo occorre indagare anche sulla salute del neonato.
Prevenzione: cottura e congelamento cibi, lavaggio cibi, evitare il contatto con mosche e insetti che gradiscono posarsi sulla merda (di gatto!) e poi nel tuo piatto, disinfezione lettiera gatti domestici, uso di guanti da giardinaggio.
Rosolia:
Agente eziologico: rubeovirus, ubiquitario (esiste dappertutto).
Modalità di trasmissione: attraverso la respirazione fin da 10 giorni prima della comparsa degli esantemi a 15 giorni dopo. Disponibile il vaccino da somministrare a tutte le donne, in età prepuberale (per evitare che entrino in gravidanza entro i 3 mesi di sicurezza dal momento del vaccino), che non siano già immunizzate dalla malattia stessa. Può trasmetterla anche una donna che sia immune ma è difficile.
Diagnosi: screening all’inizio della gravidanza e ogni mese successivo (se madre non immune).
Sintomi: esantemi (pustole). Molto pericolosa per il neonato durante il 1° trimestre di gestazione. Successivamente i rischi diminuiscono proporzionalmente allo sviluppo del feto fino a non essere pericolosi dopo la 20° settimana. I sintomi per il neonato vanno da nulla all’aborto, sordità, malformazioni occhi, cuore, SNC. Può essere asintomatica alla nascita ma può presentare sintomi tardivamente. Per questo motivo occorre indagare anche sulla salute del neonato.
Prevenzione: vaccino alla madre ma non deve esserci gravidanza nei tre mesi successivi alla vaccinazione.
Citomegalovirus:
Agente eziologico: citomegalovirus, ubiquitario e endemico. Infetta solo l’uomo (specie, non maschio)
Trasmissione: diretta attraverso feci, sangue, urina, secrezioni vaginali, oro-faringee, cervicali (uterine). L’infezione primaria è spesso asintomatica ma lascia il virus inattivo che può attivarsi in caso di reinfezione o immunodepressione.
Sintomi: durante la gravidanza il pericolo maggiore è la sordità del nascituro. Iposviluppo: basso peso alla nascita.
Herpes virus:
Agente eziologico: herpes virus labiale (tipo I) o genitale (tipo II).
Sintomi nel neonato: ritardo nella crescita, ritardo nello sviluppo psicomotorio, calcificazioni intracraniche, microcefalia. Non ha memoria immunitaria.
F I N E D E L C O R S O ! ! !
|
Privacy |
Articolo informazione
Commentare questo articolo:Non sei registratoDevi essere registrato per commentare ISCRIVITI |
Copiare il codice nella pagina web del tuo sito. |
Copyright InfTub.com 2025